HPV và tầm soát ung thư cổ tử cung
Cho đến nay, ung thư cổ tử cung là căn bệnh liên quan đến HPV phổ biến nhất. 70% các trường hợp ung thư cổ tử cung ghi nhận có nhiễm HPV.
Cho đến nay, ung thư cổ tử cung là căn bệnh liên quan đến HPV phổ biến nhất. 70% các trường hợp ung thư cổ tử cung ghi nhận có nhiễm HPV.
HPV là gì?
Human papillomavirus (HPV) là bệnh nhiễm vi rút phổ biến nhất ở đường sinh dục.
Có thể cơ thể nhiễm nhiều loại HPV và thường khỏi trong vòng vài tháng sau khi mắc mà không cần can thiệp gì, khoảng 90% khỏi trong vòng 2 năm. Một tỷ lệ nhỏ trường hợp nhiễm một số loại HPV có thể tồn tại và tiến triển thành ung thư cổ tử cung.
Nhóm virus HPV nguy cơ cao liên quan mật thiết đến ung thư đường sinh dục và khoang miệng. HPV 16, 18, 31, 33, 45 là 5 type gây ung thư cổ tử cung thường gặp nhất, trong đó phổ biến hơn cả là HPV 16 và HPV 18.
Nhóm virus HPV nguy cơ thấp là type 6 và type 11 liên quan đến bệnh lý sùi mào gà vùng sinh dục hậu môn.
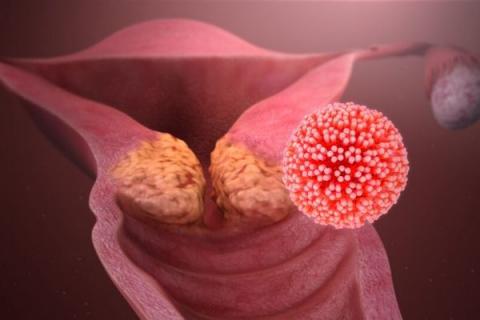
Nhiễm HPV dẫn đến ung thư cổ tử cung như thế nào?
Mặc dù hầu hết trường hợp nhiễm HPV và các tổn thương tiền ung thư đều tự khỏi, nhưng đối với tất cả phụ nữ, nguy cơ nhiễm HPV có thể trở thành mạn tính và các tổn thương tiền ung thư tiến triển thành ung thư cổ tử cung xâm lấn.
Phải mất 15 – 20 năm, ung thư cổ tử cung mới phát triển ở những phụ nữ có hệ miễn dịch bình thường. Có thể chỉ mất từ 5 – 10 năm ở những phụ nữ có hệ miễn dịch suy yếu, chẳng hạn như những người nhiễm HIV chưa được điều trị.
Các yếu tố nguy cơ khiến HPV tồn tại và phát triển
– Loại HPV – đặc biệt nhóm HPV nguy cơ cao;
– Tình trạng miễn dịch – những người bị suy giảm miễn dịch, chẳng hạn như những người sống chung với HIV, có nhiều khả năng bị nhiễm trùng HPV dai dẳng và tiến triển nhanh hơn thành tiền ung thư và ung thư;
– Số lần đẻ và tuổi trẻ khi sinh lần đầu;
– Có nhiều bạn tình;
– Hút thuốc lá;
– Béo phì;
– Các tổn thương sẵn có tại đường sinh dục: hồng sản, bạch sản.
Tiêm phòng HPV
Hiện có 2 loại vắc xin bảo vệ chống lại cả 2 type HPV 16 và 18 – là nguyên nhân gây ra ít nhất 70% các ca ung thư cổ tử cung. Cho rằng các loại vắc xin chỉ bảo vệ chống lại HPV 16 và 18 cũng có một số bảo vệ chéo chống lại các type HPV ít phổ biến khác, WHO coi 2 loại vắc xin này đều bảo vệ chống lại ung thư cổ tử cung như nhau.
Các thử nghiệm lâm sàng và giám sát sau tiếp thị đã chỉ ra rằng vắc xin HPV rất an toàn và rất hiệu quả trong việc ngăn ngừa nhiễm trùng do nhiễm HPV.
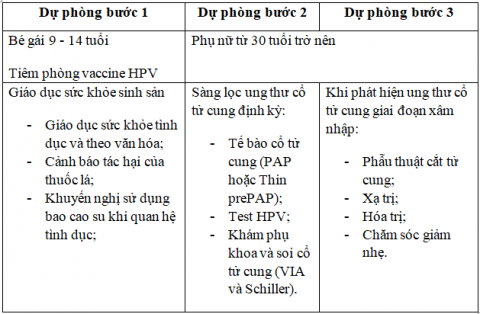
Vắc xin HPV hoạt động tốt nhất nếu được tiêm trước khi tiếp xúc với HPV. Vì vậy, WHO khuyến cáo nên tiêm phòng cho các bé gái, từ 9 – 14 tuổi, khi hầu hết chưa bắt đầu hoạt động tình dục.
Thuốc chủng không thể điều trị nhiễm HPV hoặc bệnh liên quan đến HPV, chẳng hạn như ung thư.
Một số quốc gia đã bắt đầu tiêm vắc xin cho trẻ em trai vì vắc xin này ngăn ngừa ung thư sinh dục ở nam cũng như nữ, và 2 loại vắc xin hiện có cũng ngăn ngừa mụn cóc sinh dục ở cả 2 giới. WHO khuyến nghị tiêm chủng cho trẻ em gái từ 9 – 14 tuổi, vì đây là biện pháp sức khỏe cộng đồng hiệu quả nhất giúp chống lại ung thư cổ tử cung.
Tuy nhiên, tiêm phòng HPV không thay thế việc tầm soát ung thư cổ tử cung. Ở những quốc gia có vắc xin HPV, các chương trình sàng lọc vẫn cần được phát triển hoặc tăng cường.
Tầm soát và điều trị các tổn thương tiền ung thư
Tầm soát ung thư cổ tử cung bao gồm xét nghiệm tiền ung thư và ung thư ở những phụ nữ không có triệu chứng và có thể cảm thấy hoàn toàn khỏe mạnh. Khi tầm soát phát hiện các tổn thương tiền ung thư, bệnh có thể khỏi hoàn toàn và không tiến triển thành ung thư xâm nhập. Tầm soát cũng có thể phát hiện ung thư ở giai đoạn đầu và cơ hội điều trị khỏi cao.
Vì các tổn thương tiền ung thư cần nhiều năm để phát triển, nên việc tầm soát được khuyến cáo cho mọi phụ nữ từ 30 tuổi trở lên (tần suất phụ thuộc vào loại xét nghiệm được sử dụng).
Có 3 loại xét nghiệm sàng lọc khác nhau hiện được WHO khuyến nghị:
– Xét nghiệm HPV để tìm các loại HPV nguy cơ cao.
– Kiểm tra trực quan bằng Axit acetic (VIA).
– Xét nghiệm thông thường (Pap) và tế bào học dựa trên chất lỏng (LBC).
Để điều trị các tổn thương tiền ung thư, WHO khuyến cáo sử dụng phương pháp phẫu thuật lấy bỏ tổn thương theo phương thức khoét chóp cổ tử cung (LEEP). Đối với các tổn thương tiến triển, bệnh nhân cần tới gặp Bác sĩ chuyên khoa ung thư để được tư vấn và lựa chọn phương pháp điều trị phù hợp nhất.
Chẩn đoán ung thư cổ tử cung phải được thực hiện bằng xét nghiệm mô bệnh học. Việc phân giai đoạn được thực hiện dựa trên kích thước khối u và sự xâm lấn của khối u trong khung chậu và các cơ quan khác. Điều trị tùy thuộc vào giai đoạn của bệnh, các lựa chọn bao gồm phẫu thuật, xạ trị và hóa trị.
Dự phòng bệnh ung thư cổ tử cung
ThS.BS Ngô Văn Tỵ – Bệnh viện ĐH Y Hà Nội



